Psoriasis vulgaris, oft auch Plaque-Psoriasis genannt, ist die häufigste Form der Schuppenflechte. Es handelt sich um eine chronisch-entzündliche Hautkrankheit, bei der das Immunsystem Entzündungen in der Haut antreibt. Dadurch entstehen scharf begrenzte, gerötete Areale mit silbrig-weißen Schuppen.
Wichtig ist: Die Erkrankung ist nicht ansteckend. Trotzdem wird Psoriasis in Deutschland noch immer missverstanden, was für Betroffene belastend sein kann. Gleichzeitig gibt es heute gute Wege, Beschwerden zu lindern und Schübe zu kontrollieren.
In diesem Artikel geht es um Ursachen, typische Symptome und häufige Stellen am Körper. Sie erfahren auch, wie die Diagnose in der Hautarztpraxis gestellt wird, welche Begleiterkrankungen möglich sind und welche Behandlung in Deutschland eingesetzt wird. Dazu zählen Cremes, Lichttherapie und bei Bedarf eine Systemtherapie.
Das sind die Top 10 besten Psoriasis Produkte
Was ist Psoriasis vulgaris?
Viele kennen Schuppenflechte als „rote Stellen mit Schuppen“. Bei Psoriasis vulgaris geht es aber um mehr: Die Haut erneuert sich zu schnell, und es entsteht eine sichtbare Entzündung. Das kann belasten, ist aber gut erklärbar.
Definition und Abgrenzung zu anderen Schuppenflechte-Formen
Die Psoriasis vulgaris Definition beschreibt meist klar begrenzte, gerötete Plaques mit silbrig-weißer Schuppung. Eine Plaque ist eine verdickte, leicht erhabene Hautstelle. Die Schuppung fühlt sich oft trocken an und kann jucken oder spannen.
Zu den Psoriasis-Formen zählen Varianten, die anders aussehen oder andere Körperzonen bevorzugen. Psoriasis guttata zeigt eher tröpfchenförmige Herde, oft nach Infekten. Psoriasis inversa sitzt typischerweise in Hautfalten und wirkt dort eher glatt und glänzend. Psoriasis pustulosa fällt durch sterile Pusteln auf, die sich von „normalen“ Pickeln unterscheiden.
| Psoriasis-Formen | Typisches Hautbild | Häufige Stellen |
|---|---|---|
| Plaque-Typ (Psoriasis vulgaris) | Scharf begrenzte Plaques, gerötet, silbrig schuppend | Ellenbogen, Knie, Kopfhaut, Schienbeine |
| Psoriasis guttata | Kleine, tröpfchenartige Herde, feine Schuppung | Rumpf, Oberarme, Oberschenkel |
| Psoriasis inversa | Rote Flächen, wenig Schuppen, eher feucht wirkend | Achseln, Leisten, unter der Brust, Gesäßfalte |
| Psoriasis pustulosa | Pusteln auf gerötetem Grund, Brennen möglich | Handflächen, Fußsohlen oder großflächig am Körper |
Warum die Erkrankung nicht ansteckend ist
Viele fragen sich: ansteckend nein? Ja, ansteckend nein. Psoriasis ist keine Infektion, sondern eine fehlgeleitete Immunreaktion mit genetischer Mitbeteiligung.
Sie wird nicht durch Berührung, gemeinsames Handtuch, Schwimmbad oder Sexualkontakt übertragen. Auch wenn Plaques auffällig wirken: Es sind keine Erreger im Spiel, die „weitergegeben“ werden.
Typischer Verlauf: Schübe und beschwerdefreie Phasen
Psoriasis verläuft meist chronisch. Häufig wechseln sich ein Schub mit stärkerer Rötung und Schuppung und ruhigere Zeiten ab. In einer Remission sind Beschwerden oft deutlich geringer oder vorübergehend kaum spürbar.
Wie stark ein Schub ausfällt und wie lange eine Remission anhält, ist sehr unterschiedlich. Auslöser können im Alltag variieren, und die Haut reagiert nicht bei allen Menschen gleich.
Psoriasis vulgaris verstehen: Ursachen und Risikofaktoren
Bei der Suche nach Psoriasis Ursachen lohnt sich ein Blick auf das Zusammenspiel mehrerer Faktoren. Oft trifft eine genetische Veranlagung auf innere Prozesse im Körper und auf äußere Trigger. Wichtig ist dabei: Die Erkrankung ist multifaktoriell und nicht „selbst verschuldet“.
Genetische Veranlagung und familiäre Häufung
Viele Betroffene berichten von einer familiären Häufung, zum Beispiel bei Eltern oder Geschwistern. Eine genetische Veranlagung erhöht das Risiko, doch sie erklärt nicht alles. Ob und wann sich Beschwerden zeigen, hängt oft davon ab, welche Auslöser zusätzlich dazukommen.
Fehlsteuerung des Immunsystems und Entzündungsprozesse
Bei Psoriasis läuft ein Teil der Abwehr fehl: Die Erkrankung gilt als Autoimmun/Immunvermittelt. Das Immunsystem setzt Botenstoffe frei, die eine Entzündung in der Haut antreiben.
Dadurch erneuern sich Hautzellen viel zu schnell. Die Folge sind verdickte Areale und sichtbare Schuppung, weil die Haut den Takt nicht mehr ausgleicht.
Trigger in Alltag und Umwelt (Stress, Infekte, Medikamente)
Ein Trigger kann einen Schub begünstigen, auch wenn die Anlage schon lange besteht. Häufige Beispiele sind Stress, ein Infekt der Atemwege oder bestimmte Medikamente. Auch kleine Hautverletzungen können verstärken, was ohnehin im Gang ist.
Im Alltag sind das oft Reibung, Druck oder Kratzen, etwa durch enge Kleidung oder häufiges Scheuern. Solche Reize wirken nicht bei allen gleich, sind aber typisch als Startpunkt für neue Plaques.
Lebensstilfaktoren (Rauchen, Alkohol, Übergewicht)
Auch Gewohnheiten spielen eine Rolle: Rauchen und viel Alkohol können den Verlauf ungünstig beeinflussen. Bei Adipositas steigt zudem die Belastung durch entzündliche Signale im Körper, was Hautsymptome verstärken kann.
Für viele ist es hilfreich, diese Faktoren als Stellschrauben zu sehen, nicht als Schuldfrage. Kleine Schritte bei Bewegung, Gewicht und Suchtverhalten können später Teil eines alltagstauglichen Plans sein.
| Faktor | Was er im Körper/Alltag begünstigen kann | Typische Beispiele | Woran man ihn erkennt |
|---|---|---|---|
| genetische Veranlagung | erhöhte Grundbereitschaft für Schübe | familiäre Häufung über mehrere Generationen | früher Beginn oder wiederkehrende Plaques in der Familie |
| Autoimmun/Immunvermittelt | Fehlsteuerung der Abwehr, beschleunigter Zellumsatz | überaktive Botenstoffe, anhaltende Entzündung | Rötung, Schuppung, Verdickung trotz guter Pflege |
| Trigger | startet oder verstärkt einen Schub | Stress, Infekt, Medikamente, Reibung und Druck | Verschlechterung nach Belastungsphasen oder nach Erkältungen |
| Rauchen | kann Entzündungsprozesse fördern und Therapieansprechen verschlechtern | Zigaretten, Nikotin im Alltag | höhere Schubneigung bei anhaltendem Konsum |
| Alkohol | kann Schübe begünstigen und den Schlaf sowie die Hautbarriere belasten | regelmäßiger hoher Konsum, Wochenend-Spitzen | Verschlechterung nach Trinkphasen, mehr Juckreiz möglich |
| Adipositas | mehr entzündliche Aktivität im Körper, höhere mechanische Reizung in Hautfalten | Übergewicht, wenig Bewegung, Bauchfett | häufig stärkere Ausprägung und mehr Begleitprobleme |
Typische Symptome: So zeigt sich Plaque-Psoriasis auf der Haut
Typische Psoriasis Symptome fallen oft zuerst als klar begrenzte, gerötete Areale auf. Diese Stellen wirken verdickt und heben sich spürbar von der gesunden Haut ab. Häufig entstehen daraus Plaques, die sich rau anfühlen und mit der Zeit größer werden können.
Auf den Plaques liegen meist trockene, silbrig helle Schuppen. Die Rötung darunter kann je nach Hauttyp und Entzündung sehr unterschiedlich wirken. Wird an den Schuppen gekratzt, lösen sie sich oft in feinen Schichten.
Viele Betroffene berichten über Juckreiz, der in Wellen kommt und den Schlaf stören kann. Dazu passen Brennen und ein unangenehmes Spannungsgefühl, vor allem nach dem Duschen oder bei trockener Luft. Wenn die Stellen stark entzündet sind, treten auch Schmerzen auf, etwa bei Druck oder Reibung durch Kleidung.
Bei starker Trockenheit kann rissige Haut entstehen, besonders an Kanten und stark beanspruchten Bereichen. Solche Einrisse sind empfindlich und können punktförmige Blutungen auslösen. Das erhöht das Risiko, dass sich die Haut zusätzlich reizt oder entzündet.
Das Bild ist nicht immer gleich: Auf der Kopfhaut stehen oft Schuppen im Vordergrund, während in Hautfalten die Rötung deutlicher sein kann. Manche haben nur wenige kleine Plaques, andere großflächige Areale mit wechselnder Intensität. Wichtig ist auch ein Nagelpsoriasis Hinweis: Tüpfel, gelbliche Verfärbungen oder eine teilweise Ablösung des Nagels können dazugehören.
| Merkmal | Wie es sich zeigt | Wann es auffällt |
|---|---|---|
| Plaques | Scharf begrenzte, verdickte Hautinseln, oft tastbar erhöht | Beim Eincremen, an Druckstellen, nach Reibung |
| Schuppen | Trockene, silbrig-weiße Auflagerungen, die sich schichtweise lösen | Nach dem Kämmen, auf dunkler Kleidung, bei trockener Raumluft |
| Juckreiz und Brennen | Kribbeln, Stechen oder Hitzegefühl, teils wechselnd stark | Abends, nach Schwitzen, nach dem Duschen |
| Schmerzen, rissige Haut und Blutungen | Einrisse mit Druckschmerz; kleine Blutpunkte bei aufgekratzten Stellen | An Händen, Füßen, Ellenbogen, bei Kälte oder häufiger Belastung |
Eine ärztliche Abklärung ist sinnvoll, wenn Hautveränderungen unklar sind oder sich rasch ausbreiten. Das gilt auch bei starken Beschwerden, bei nässenden Stellen oder wenn der Verdacht auf eine Infektion besteht. Wer zusätzlich Veränderungen an den Nägeln bemerkt, sollte den Nagelpsoriasis Hinweis früh ansprechen, damit die Einordnung leichter gelingt.
Häufig betroffene Körperstellen in Deutschland
Bei Psoriasis vulgaris treten Plaques oft an Stellen auf, die im Alltag viel bewegt, gedrückt oder gereizt werden. In Deutschland spielen dabei auch Wetter und Gewohnheiten mit: trockene Heizungsluft im Winter, häufiges Händewaschen und Desinfektionsmittel im Job. Wo die Herde sitzen, beeinflusst nicht nur das Hautbild, sondern auch die Alltag Einschränkungen.
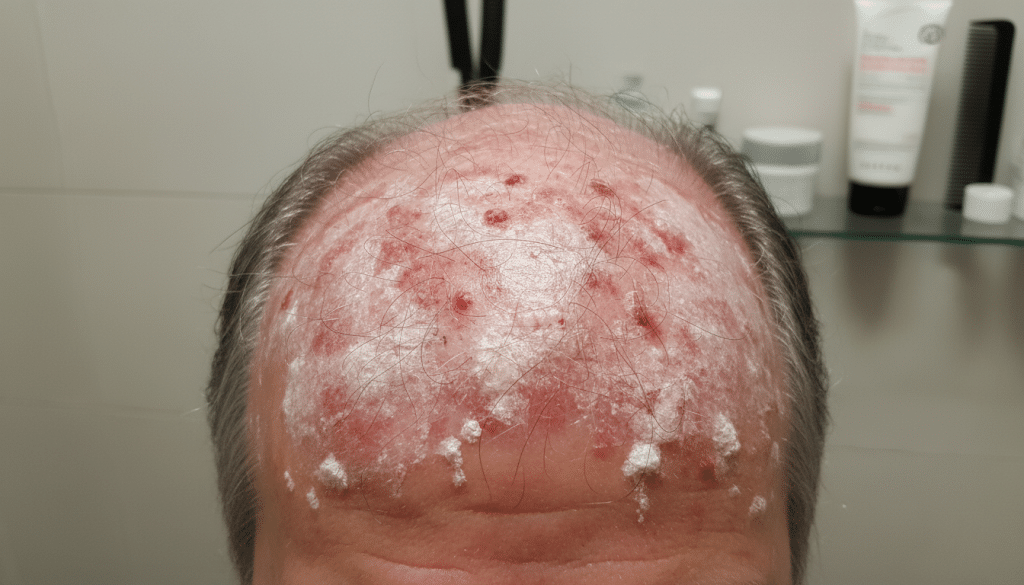
Kopfhaut, Haaransatz und hinter den Ohren
Psoriasis Kopfhaut fällt oft zuerst durch feste Schuppen, Juckreiz und klar begrenzte Rötungen auf. Am Haaransatz oder hinter den Ohren wirkt es schnell wie „nur starke Schuppen“, was die Einordnung manchmal schwierig macht. Dazu kommen praktische Hürden: Waschen, Föhnen, Styling und dunkle Kleidung können die Stellen sichtbarer machen.
Viele Betroffene wechseln Shampoos oder kratzen, weil es spannt. Das kann die Haut zusätzlich reizen. Gerade am Ohrbereich stören auch Brillenbügel, Maskenbänder oder Kopfhörer durch Reibung.
Ellenbogen, Knie und Unterschenkel
Typisch sind Herde an den Streckseiten: Psoriasis Ellenbogen und Psoriasis Knie gehören zu den häufigsten Mustern. Die Haut ist dort oft dicker, trockener und schuppt stärker. Druck und Reibung durch Arbeit am Schreibtisch, Sportmatten oder enge Jeans können Beschwerden verstärken.
An den Unterschenkeln werden Plaques durch trockene Luft und wenig Fettfilm schnell rissig. Wer viel steht oder läuft, spürt die Stellen oft deutlicher. Auch häufiges Eincremen wird hier zur Routine, weil die Haut sonst hart und empfindlich wird.
Rumpf, Rücken und Bauchnabelregion
Am Rumpf zeigen sich oft mehrere kleine bis größere Plaques, die über Rücken und Flanken verteilt sein können. Schuppenflechte Bauch wird durch Hosenbünde, Unterwäsche oder Sportkleidung leicht gereizt. Schweiß und Wärme können das Brennen verstärken, vor allem bei längeren Autofahrten oder im Büro.
Der Bauchnabel ist eine Stelle, die lange übersehen wird. Nabel Psoriasis kann sich als gerötete, schuppige Zone in der Vertiefung zeigen, manchmal auch nässend. Fussel, Gürtel und Reibung an der Taille sind hier typische Störfaktoren.
Hände, Füße und mögliche Einschränkungen im Alltag
Hand-Fuß-Psoriasis wird oft als besonders belastend erlebt, weil sie Funktionen direkt trifft. Risse, Druckschmerz oder dicke Hornhaut können das Greifen, Tippen oder längeres Gehen erschweren. Im Beruf kommen Handschuhe, Reinigungsmittel und häufiges Desinfizieren hinzu, was die Haut zusätzlich austrocknet.
-
Feinmotorik: Knöpfe schließen, Werkzeuge halten oder am Smartphone tippen kann bei schmerzhaften Stellen schwerfallen.
-
Belastung beim Gehen: An den Fußsohlen stören Plaques besonders bei langem Stehen, Pendeln oder Sport.
-
Hautschutz im Alltag: Wetterwechsel, Wintertrockenheit in Innenräumen und häufiges Waschen sind typische Treiber für Alltag Einschränkungen.
| Körperregion | Typische Auslöser im Alltag | Was häufig stört | Warum es relevant ist |
|---|---|---|---|
| Psoriasis Kopfhaut | Föhnen, Stylingprodukte, Mützen, trockene Heizungsluft | Sichtbare Schuppen am Haaransatz, Juckreiz | Hohe Sichtbarkeit, Pflegeaufwand im Tagesablauf |
| Psoriasis Ellenbogen | Abstützen am Tisch, Reibung durch Kleidung, Sport | Dicke Schuppen, Einrisse, Druckempfindlichkeit | Mechanische Belastung fördert Reizung und Spannungsgefühl |
| Psoriasis Knie | Knieende Tätigkeiten, enge Hosen, Bewegung im Sport | Schmerz bei Beugung, raue Haut | Bewegung wird spürbar eingeschränkt, besonders bei Training |
| Schuppenflechte Bauch / Nabel Psoriasis | Hosenbund, Gürtel, Schwitzen, Reibung im Sitzen | Brennen, Jucken, verdeckte Plaques in der Nabelregion | Wird oft spät bemerkt, Kleidung kann dauerhaft reizen |
| Hand-Fuß-Psoriasis | Häufiges Waschen, Desinfektionsmittel, Handschuhe, langes Stehen | Schmerzhafte Risse, Druckschmerz, eingeschränkter Halt | Starke Alltag Einschränkungen bei Arbeit, Haushalt und Sport |
Diagnose: Wie Dermatologinnen und Dermatologen Psoriasis vulgaris erkennen
Eine Psoriasis Diagnose entsteht in Deutschland meist in der dermatologischen Praxis, teils nach Überweisung aus der Hausarztpraxis. Der Dermatologe schaut sich die Haut genau an und fragt gezielt nach dem Verlauf. So lassen sich typische Muster erkennen und später bei Kontrollen sauber dokumentieren.
Anamnese und klinischer Befund (typische Plaques und Schuppung)
Am Anfang steht die Anamnese: Seit wann gibt es die Stellen, kommen sie in Schüben, und jucken oder schmerzen sie? Wichtig sind auch familiäre Häufung, Infekte, Stress, neue Medikamente und was bisher geholfen hat.
Beim Blick auf die Haut achtet der Dermatologe auf Lage, Ränder und die Art der Schuppung. Plaques an Kopfhaut, Ellenbogen oder Knien liefern oft klare Hinweise. Auch Nägel und Gelenkbeschwerden können ein Thema sein, weil sie die Einordnung stützen.
Abgrenzung zu Ekzem, Pilzinfektion und Rosacea
Die Differenzialdiagnose ist entscheidend, weil sich die Behandlung stark unterscheidet. Ekzem vs Psoriasis wirkt auf Fotos manchmal ähnlich, fühlt sich aber oft anders an und sitzt teils an anderen Stellen. Zudem kann eine Reizung durch Pflegeprodukte oder Berufsstoffe ein Ekzem verstärken.
Ein Hautpilz kann ringförmig aussehen und braucht eine andere Therapie als Psoriasis. Bei Rötungen im Gesicht wird außerdem an Rosacea gedacht, vor allem wenn Brennen und Gefäße auffallen. Diese Abgrenzung spart Zeit und verhindert unnötige oder falsche Wirkstoffe.
Wann eine Hautbiopsie sinnvoll sein kann
Wenn das Bild untypisch ist, die Stellen an ungewöhnlichen Arealen sitzen oder die Therapie nicht greift, kann eine Hautbiopsie helfen. Dabei wird eine kleine Probe entnommen und im Labor geprüft. So lassen sich ähnliche Erkrankungen besser auseinanderhalten, wenn der Befund an der Oberfläche nicht eindeutig ist.
Schweregrad bestimmen: PASI, BSA und DLQI
Für die Planung wird oft der PASI Score genutzt, weil er Ausmaß und Entzündung zusammen bewertet. Ergänzend zeigt die BSA, wie viel Körperoberfläche betroffen ist. Der DLQI erfasst, wie stark Alltag, Schlaf, Arbeit und Kontakte belastet sind.
Diese Werte sind auch im Versorgungskontext wichtig, etwa für Verlaufskontrollen oder wenn eine intensivere Therapie im Raum steht. Sie machen Beschwerden messbar, ohne sich nur auf den ersten Eindruck zu verlassen.
| Instrument | Was wird erfasst? | Wie wird es grob erhoben? | Wofür es im Praxisalltag genutzt wird |
|---|---|---|---|
| PASI Score | Fläche und Stärke der Plaques (Rötung, Dicke, Schuppung) in Körperregionen | Visuelle Beurteilung und Einordnung nach standardisierten Stufen | Verlaufskontrolle, Vergleich vor und nach Therapie, Behandlungsplanung |
| BSA | Anteil der betroffenen Körperoberfläche | Schätzung über Handflächen-Regel und betroffene Areale | Schneller Überblick über Ausdehnung, Einordnung von mild bis ausgedehnt |
| DLQI | Lebensqualität: Einschränkungen durch Hautbefund im Alltag | Kurzfragebogen zu Arbeit, Freizeit, Schlaf, Scham und Symptomen | Therapieziele festlegen, Belastung sichtbar machen, Gesprächsgrundlage |
Begleiterkrankungen: Mehr als ein Hautproblem
Psoriasis ist oft mehr als ein sichtbarer Hautbefund. Bei vielen Betroffenen läuft eine Entzündung systemisch im Hintergrund, die den ganzen Körper beeinflussen kann. Genau deshalb sind Psoriasis Begleiterkrankungen für die langfristige Gesundheit so wichtig.
Besonders häufig geht es um die Gelenke. Eine Psoriasis-Arthritis kann sich schleichend entwickeln und wird anfangs leicht übersehen. Typisch sind Gelenkschmerzen, Morgensteifigkeit oder geschwollene Finger und Zehen.
Auch Stoffwechsel und Gefäße spielen eine große Rolle. Das metabolisches Syndrom umfasst oft Übergewicht am Bauch, Bluthochdruck und ungünstige Blutfette. Damit steigt das Herz-Kreislauf-Risiko, selbst wenn die Haut gerade ruhiger ist.
Nicht zu unterschätzen sind seelische Folgen. Viele erleben Phasen mit Depression, andere kämpfen eher mit Angst, Scham und sozialem Rückzug. Unterstützung kann über Hausarztpraxis, Dermatologie und Psychotherapie laufen, je nachdem, was gerade am meisten belastet.
| Bereich | Woran Sie es merken können | Warum es bei Psoriasis relevant ist | Was zeitnah sinnvoll ist |
|---|---|---|---|
| Gelenke | Morgensteifigkeit, Druckschmerz, Schwellung, eingeschränkte Beweglichkeit | Hinweise auf Psoriasis-Arthritis; frühe Abklärung schützt Funktion und Alltag | Termin zur Abklärung, Beschwerden notieren, Bewegung und Belastung beobachten |
| Stoffwechsel | Zunahme am Bauch, Müdigkeit nach dem Essen, auffällige Blutwerte in der Vorsorge | metabolisches Syndrom kann Entzündungsaktivität und Therapieplanung beeinflussen | Blutdruck, Blutzucker und Blutfette kontrollieren lassen, Lebensstil realistisch anpassen |
| Herz und Gefäße | Belastungsatemnot, Brustdruck, Leistungsabfall, häufig erhöhter Blutdruck | Erhöhtes Herz-Kreislauf-Risiko bei chronischer Entzündung systemisch | Risikofaktoren prüfen, Vorsorge ernst nehmen, Warnzeichen ärztlich abklären |
| Psyche | Antriebslosigkeit, Schlafprobleme, Grübeln, Vermeidung von Nähe oder Alltag | Depression und Angst treten bei chronischer Hautkrankheit häufiger auf | Früh ansprechen, niedrigschwellige Hilfe nutzen, Behandlung im Team planen |
Diese Psoriasis Begleiterkrankungen wirken oft auf die Behandlung zurück. Bei Gelenkbeschwerden oder starkem Entzündungsgeschehen wird die Therapie anders gewichtet, manchmal auch mit Blick auf eine Entzündung systemisch. Wichtig ist, dass Haut, Gelenke, Kreislauf und Psyche zusammen betrachtet werden.
-
Neue oder zunehmende Gelenkschmerzen, Morgensteifigkeit oder Schwellungen
-
Starke Erschöpfung, die über Wochen bleibt, plus Schlafprobleme
-
Anhaltende Stimmungstiefs, Antriebsmangel oder deutliche Angst im Alltag
Das sind die neuesten Psoriasis Produkte
-
Wiederholt hoher Blutdruck oder bekannte Faktoren für metabolisches Syndrom und Herz-Kreislauf-Risiko
Behandlungsmöglichkeiten in Deutschland: Von Cremes bis Systemtherapie
Für viele Betroffene ist Psoriasis Behandlung Deutschland ein Stufenplan: erst lokal, dann Licht, dann Tabletten oder Spritzen. Ziel ist eine stabile Kontrolle der Entzündung, weniger Juckreiz und glattere Haut. Häufig werden Verfahren kombiniert und bei Schüben neu angepasst.
Äußerliche Therapie (Kortison, Vitamin-D-Analoga, Kombinationspräparate)
Bei leichter bis mittlerer Ausprägung steht die topische Therapie im Vordergrund. Eine Kortison Creme bremst Entzündung und Rötung oft schnell, sollte aber passend zur Körperstelle und Dauer gewählt werden. Für die Verhornung sind Vitamin-D-Analoga wie Calcipotriol wichtig, auch als Kombinationspräparate.
In der Praxis hilft Konsequenz: regelmäßig auftragen, genügend Menge nutzen und das richtige Vehikel wählen. Für Kopfhaut eignen sich oft Lösungen oder Schäume, für dicke Plaques eher Salben. So lassen sich Rückfälle oft hinauszögern, ohne dass die Haut unnötig gereizt wird.
Lichttherapie (UVB, Balneophototherapie) und wann sie eingesetzt wird
Wenn Cremes nicht ausreichen oder viele Stellen betroffen sind, kann eine UVB Therapie sinnvoll sein. Meist läuft sie als Serie über mehrere Wochen, mit ärztlicher Kontrolle von Hauttyp und Dosis. Der Zeitaufwand ist real, dafür kann die Methode großflächig wirken.
Eine Balneophototherapie verbindet ein medizinisches Bad mit anschließender Bestrahlung. In Deutschland wird sie vor allem in spezialisierten Praxen und Kliniken eingesetzt. Für manche ist die Kombination gut verträglich, besonders bei starker Schuppung.
Systemtherapie (z. B. Methotrexat, Fumarate, Ciclosporin)
Bei mittelschwerer bis schwerer Psoriasis oder hoher Belastung kommt eine Systemtherapie infrage. Methotrexat Psoriasis wird seit Jahren genutzt und wirkt im ganzen Körper, benötigt aber regelmäßige Laborwerte. Auch Fumarsäureester sind eine etablierte Option, meist mit langsamem Einschleichen.
Ciclosporin kann schnell helfen, wird aber wegen möglicher Nebenwirkungen oft zeitlich begrenzt eingesetzt. Je nach Präparat gehören Blutdruck- und Nierenkontrollen fest dazu. Entscheidend ist immer die Nutzen-Risiko-Abwägung.
Biologika und moderne zielgerichtete Therapien
Bei schwerer Erkrankung oder Psoriasis-Arthritis spielen Biologika Psoriasis eine wichtige Rolle. Sie greifen gezielt in Entzündungswege ein und können die Plaques deutlich senken. Eine zielgerichtete Therapie braucht dennoch Verlaufskontrollen, inklusive Blick auf Infekte und Impfstatus.
Im Alltag bedeutet das oft: feste Therapieintervalle, klare Absprachen zu Kontrollen und ein Plan für Reisen, Arbeit und Sport. Viele erleben dadurch mehr Stabilität zwischen den Schüben.
Therapiewahl nach Schweregrad, Vorerkrankungen und Lebenssituation
Welche Behandlung passt, hängt in Deutschland nicht nur vom Hautbild ab. PASI, BSA und der DLQI helfen, den Schweregrad und die Belastung messbar zu machen. Auch Lokalisationen wie Hände, Füße oder Kopfhaut zählen, weil sie im Alltag stark einschränken können.
Ebenso wichtig sind Begleiterkrankungen, Medikamente, Kinderwunsch und die Frage, wie gut eine Routine im Alltag umsetzbar ist. Oft ergibt sich daraus eine Kombination aus topischer Therapie, Licht und Systemmitteln, die regelmäßig nachjustiert wird.
| Option | Typischer Einsatz | Praktischer Aufwand | Wichtige Punkte in der Kontrolle |
|---|---|---|---|
| Kortison Creme | Akute Entzündung, begrenzte Areale | Täglich, je nach Stelle in Phasen | Hautdünnung vermeiden, passende Stärke wählen |
| Calcipotriol | Schuppung und Plaques langfristig beruhigen | Regelmäßig über Wochen | Reizungen beobachten, Kombi mit Pflege abstimmen |
| UVB Therapie | Ausgedehnte Plaques oder unzureichende Creme-Wirkung | Mehrere Termine pro Woche als Serie | Dosisanpassung nach Hauttyp, Schutz empfindlicher Stellen |
| Balneophototherapie | Starke Schuppung, Klinik- oder Praxisprogramme | Bad plus Bestrahlung, planbare Serien | Hautreaktionen dokumentieren, konsequente Nachpflege |
| Methotrexat Psoriasis / Fumarsäureester / Ciclosporin | Mittelschwer bis schwer, hohe Lebensqualitäts-Last | Regelmäßige Einnahme, feste Kontrolltermine | Laborwerte, Blutdruck und individuelle Risiken im Blick |
| Biologika Psoriasis | Schwere Verläufe, auch bei Gelenkbeteiligung | Injektion oder Infusion in Intervallen | Infektmanagement, Impfstatus, Verlaufskontrollen |
Alltag und Selbstmanagement: Hautpflege, Trigger vermeiden, Lebensqualität steigern
Eine verlässliche Psoriasis Hautpflege beginnt mit Routine. Kurze, lauwarme Duschen und milde Waschstücke ohne Duftstoffe entlasten die Haut. Direkt danach hilft rückfettende Pflege, die Barriere zu stabilisieren und Spannungsgefühl zu senken.
Im Winter trocknen Heizungsluft und Kälte die Haut schneller aus. Dann lohnt es sich, die rückfettende Pflege häufiger dünn aufzutragen, statt selten sehr viel. Auch reibende Kleidung, starkes Peeling oder alkoholhaltige Toner können zusätzlich reizen.
Um Trigger vermeiden zu können, ist ein Schub-Tagebuch oft praktischer als reine Vermutungen. Notieren Sie Stress, Infekte, Schlafmangel, neue Medikamente, Alkohol und Hautreizungen. So werden Muster sichtbar, die Sie gezielt in der Sprechstunde ansprechen können.
Stressmanagement muss nicht kompliziert sein. Kurze Pausen, Atemübungen und feste Zeiten zum Abschalten wirken im Alltag oft besser als seltene „Großprogramme“. Bewegung am frühen Abend kann zudem den Schlafrhythmus stabilisieren.
Bei Ernährung Psoriasis gilt: gleichmäßig, entzündungsarm und alltagstauglich essen. Viele profitieren, wenn stark verarbeitete Produkte seltener auf dem Teller landen und Wasser, Gemüse und ballaststoffreiche Beilagen häufiger. Für Gewichtsreduktion sind kleine Schritte oft nachhaltiger als strenge Diäten.
Auch ein Rauchstopp kann Entzündungsprozesse bremsen und die allgemeine Gesundheit stärken. Wenn Alkohol reduzieren schwerfällt, helfen klare Regeln, alkoholfreie Alternativen und Unterstützung durch Hausarztpraxis oder Beratung. Das Ziel ist ein Plan, der im Alltag wirklich hält.
| Alltagssituation | Praktischer Schritt | Worauf achten |
|---|---|---|
| Trockene, schuppige Haut nach dem Waschen | In den ersten 3 Minuten eincremen, dann bei Bedarf nachpflegen | Rückfettende Texturen, wenig Duftstoffe, kein starkes Rubbeln |
| Häufige Schübe ohne klaren Auslöser | Schub-Tagebuch führen und konsequent Trigger vermeiden | Einträge zu Schlaf, Stress, Infekten, Alkohol und neuen Medikamenten ergänzen |
| Juckreiz am Abend | Kühlen statt kratzen, Nägel kurz halten, Pflege-Routine einhalten | Bei anhaltendem Juckreiz Therapie anpassen lassen, nicht „aushalten“ |
| Wenig Energie und viel Sitzen | Täglich kurze Bewegung einbauen, zum Beispiel zwei Spaziergänge | Realistische Ziele setzen, Fortschritt messen, Überlastung vermeiden |
Beim Juckreiz zählt Konsequenz. Kühlen, lockere Baumwolle und eine ruhige Abendroutine schützen vor Kratzspiralen. Wenn der Juckreiz trotz Pflege und Therapie bleibt, sollte er gezielt behandelt werden.
Leben mit Psoriasis vulgaris: Schule, Beruf, Sport und psychische Belastung
Psoriasis Schule kann hart sein, weil Plaques oft sichtbar sind. Das kann zu Stigmatisierung und Sprüchen führen, vor allem in Umkleiden. Hilfreich ist eine klare, kurze Erklärung: Die Erkrankung ist nicht ansteckend. Wenn Lehrkräfte Bescheid wissen, lassen sich Sportunterricht und Pausen oft stressärmer organisieren.
Auch Psoriasis im Beruf ist je nach Tätigkeit eine echte Hürde. Publikumsverkehr, Schutzkleidung oder häufiges Händewaschen reizen die Haut und verstärken Entzündung und Juckreiz. Hautfreundliche Reinigungsprodukte, passende Handschuhe und feste Pflegezeiten im Alltag können viel ändern. Ein sachliches Gespräch mit der Führungskraft über praktische Anpassungen wirkt meist besser als lange Erklärungen.
Sport trotz Psoriasis ist in der Regel gut möglich und kann Stress senken. Wichtig sind atmungsaktive Kleidung, weniger Reibung an empfindlichen Stellen und eine milde Dusche nach dem Training. Auch das Schwimmbad ist kein Tabu: Entstigmatisierung hilft, denn Psoriasis ist nicht ansteckend. Danach lohnt sich eine rückfettende Pflege, damit Chlor die Haut nicht austrocknet.
Die psychische Belastung wird oft unterschätzt: Scham, Grübeln und Rückzug können den Selbstwert drücken und in der Partnerschaft für Unsicherheit sorgen. Stress kann Schübe verstärken, was die Spirale antreibt. Wer merkt, dass die Stimmung kippt, sollte früh Hilfe holen, zum Beispiel über Hausarztpraxis, dermatologische Behandlung, Psychotherapie oder Selbsthilfegruppen als Unterstützung Deutschland. Mit guter Therapie und konsequentem Selbstmanagement sind längere Ruhephasen und mehr Lebensqualität realistisch.
FAQ
Was ist Psoriasis vulgaris (Plaque-Psoriasis)?
Psoriasis vulgaris ist die häufigste Form der Schuppenflechte. Sie ist eine chronisch-entzündliche Erkrankung, die vor allem die Haut betrifft. Typisch sind scharf begrenzte, gerötete Plaques mit silbrig-weißer Schuppung.
Ist Psoriasis vulgaris ansteckend?
Nein. Psoriasis ist keine Infektionskrankheit und wird nicht durch Berührung, gemeinsamen Haushalt, Schwimmbadbesuche oder Sexualkontakt übertragen. Die Ursache liegt in einer immunvermittelten Entzündung, oft mit genetischer Veranlagung.
Wie verläuft Plaque-Psoriasis typischerweise?
Die Erkrankung verläuft meist in Schüben. Es gibt Phasen mit deutlich aktiven Hautveränderungen und Zeiten mit wenigen oder keinen Beschwerden. Stärke und Häufigkeit sind individuell sehr unterschiedlich.
Was bedeuten „Plaque“, „Schuppung“ und „Entzündung“?
Eine Plaque ist ein verdicktes, erhabenes Hautareal. Schuppung meint trockene Hautschichten, die sich sichtbar lösen. Entzündung beschreibt eine Überreaktion im Gewebe, die Rötung, Wärme, Juckreiz oder Brennen auslösen kann.
Welche Ursachen hat Psoriasis vulgaris?
Psoriasis ist multifaktoriell. Meist wirken genetische Veranlagung und Auslöser zusammen. Viele Betroffene haben die Erkrankung nicht „selbst verursacht“, auch wenn Lebensstilfaktoren den Verlauf beeinflussen können.
Welche Rolle spielt die Genetik bei Schuppenflechte?
Psoriasis tritt familiär gehäuft auf. Eine genetische Veranlagung erhöht das Risiko, garantiert aber keinen Ausbruch. Häufig kommt es erst durch Trigger wie Infekte oder Stress zu einem Schub.
Was passiert im Immunsystem bei Psoriasis?
Das Immunsystem ist fehlgesteuert und treibt Entzündungsprozesse an. Dadurch erneuern sich Hautzellen viel schneller als normal. Es entstehen Verdickung, Rötung und die typische Schuppenbildung.
Welche Trigger können Psoriasis-Schübe auslösen?
Häufige Auslöser sind psychischer Stress, Infekte wie Atemwegsinfekte und bestimmte Medikamente. Auch mechanische Reize, etwa Kratzen, Druck oder Reibung, können Plaques verstärken (Koebner-Phänomen). Ein Schub-Tagebuch hilft, persönliche Muster zu erkennen.
Beeinflussen Rauchen, Alkohol und Übergewicht den Verlauf?
Ja, diese Faktoren können Psoriasis ungünstig beeinflussen. Rauchen und hoher Alkoholkonsum stehen mit mehr Entzündung in Verbindung. Übergewicht kann die Krankheitsaktivität und Begleiterkrankungen fördern.
Wie sehen die typischen Symptome einer Plaque-Psoriasis aus?
Häufig zeigen sich rote, verdickte Hautstellen mit trockener, silbrig-weißer Schuppung. Viele Betroffene berichten über Juckreiz, Brennen oder Spannungsgefühl. Bei Rissen kann es schmerzhaft werden und punktförmig bluten.
Wann sollte ich mit Hautveränderungen zum Hautarzt gehen?
Wenn Hautstellen unklar sind, stark jucken, schmerzen oder sich rasch ausbreiten, ist eine Abklärung sinnvoll. Das gilt auch bei nässenden, infizierten oder sehr empfindlichen Arealen. Eine frühe Diagnose erleichtert eine passende Therapie.
Kann Psoriasis auch die Nägel betreffen?
Ja. Nagelpsoriasis kann sich durch Tüpfelnägel, Verfärbungen, brüchige Nägel oder eine Ablösung vom Nagelbett zeigen. Das kann ein Hinweis auf eine stärkere systemische Entzündung sein und sollte ärztlich angesprochen werden.
Welche Körperstellen sind besonders häufig betroffen?
Typisch sind Kopfhaut, Haaransatz und der Bereich hinter den Ohren. Auch Ellenbogen, Knie und Unterschenkel sind häufig. Plaques können am Rumpf, Rücken und in der Bauchnabelregion auftreten.
Warum ist Psoriasis an Händen und Füßen oft so belastend?
Hand- und Fußpsoriasis kann Greifen, Gehen und Arbeiten stark einschränken. Schmerzhafte Einrisse sind möglich, besonders bei trockener Winterluft und häufiger Nutzung von Desinfektionsmitteln. Oft ist hier eine konsequente, gut geplante Behandlung nötig.
Wie wird Psoriasis vulgaris in der Dermatologie diagnostiziert?
Dermatologinnen und Dermatologen stellen die Diagnose meist durch Anamnese und klinischen Befund. Sie achten auf typische Plaques, Schuppung und die Verteilung am Körper. Zusätzlich werden Trigger, familiäre Häufung und bisherige Behandlungen erfragt.
Woran wird Psoriasis von Ekzem, Pilzinfektion oder Rosacea unterschieden?
Ekzeme sind oft weniger scharf begrenzt und können stärker nässen. Pilzinfektionen (Tinea) haben andere Ränder und lassen sich bei Bedarf im Labor nachweisen. Bei Gesichtsbeteiligung ist die Abgrenzung zur Rosacea wichtig, weil Therapie und Hautpflege unterschiedlich sind.
Wann ist eine Hautbiopsie bei Verdacht auf Psoriasis sinnvoll?
Eine Hautbiopsie kann helfen, wenn das Erscheinungsbild untypisch ist, die Stelle ungewöhnlich liegt oder die Therapie nicht wirkt. So lassen sich andere Erkrankungen sicherer ausschließen. Meist ist sie aber nicht nötig.
Was bedeuten PASI, BSA und DLQI?
PASI bewertet Ausmaß und Intensität der Psoriasis, BSA steht für den Anteil betroffener Körperoberfläche. DLQI misst, wie stark die Lebensqualität beeinträchtigt ist. Diese Werte unterstützen in Deutschland die Therapieplanung und Verlaufskontrollen.
Welche Begleiterkrankungen können bei Psoriasis auftreten?
Psoriasis kann als systemische Entzündung auch über die Haut hinausgehen. Häufig sind Psoriasis-Arthritis, Stoffwechselprobleme wie Bluthochdruck oder Fettstoffwechselstörungen sowie psychische Belastungen. Regelmäßige Check-ups können Risiken früh erkennen.
Woran erkenne ich eine mögliche Psoriasis-Arthritis?
Warnzeichen sind Gelenkschmerzen, Morgensteifigkeit, Schwellungen und „Wurstfinger“ oder „Wurstzehen“. Auch Schmerzen an Sehnenansätzen können auftreten. Bei solchen Beschwerden ist eine frühe Abklärung wichtig, um Gelenkschäden zu vermeiden.
Welche Behandlungsmöglichkeiten gibt es in Deutschland?
Es gibt wirksame Therapien von Creme bis Systemtherapie. Bei leichter bis moderater Psoriasis helfen oft topische Mittel wie Kortison, Vitamin-D-Analoga oder Kombinationspräparate. Bei stärkerer Ausprägung kommen Lichttherapie, klassische Systemtherapien und moderne Biologika infrage.
Wie wirken äußere Therapien wie Kortison oder Vitamin-D-Analoga?
Kortison bremst Entzündung und Juckreiz. Vitamin-D-Analoga regulieren die Verhornung und können Plaques abflachen. Wichtig ist die richtige Anwendung über einen ausreichenden Zeitraum, passend zur Körperstelle (z. B. Lösung für die Kopfhaut).
Was ist Lichttherapie, und wann wird sie eingesetzt?
Bei der UVB-Lichttherapie wird die Haut kontrolliert mit UV-Licht behandelt. Sie kann sinnvoll sein, wenn Salben nicht ausreichen oder größere Flächen betroffen sind. In Deutschland wird auch Balneophototherapie genutzt, also Baden in Kombination mit UV-Behandlung, meist in Serien unter ärztlicher Kontrolle.
Was versteht man unter Systemtherapie bei Psoriasis?
Systemtherapie bedeutet Behandlung, die im ganzen Körper wirkt. Dazu zählen in Deutschland unter anderem Methotrexat, Fumarate und Ciclosporin. Diese Medikamente benötigen regelmäßige Kontrollen, etwa Blutwerte und Blutdruck, um Nutzen und Risiken sicher abzuwägen.
Was sind Biologika und zielgerichtete Therapien?
Biologika sind moderne Arzneimittel, die bestimmte Entzündungsbotenstoffe gezielt hemmen. Sie kommen vor allem bei mittelschwerer bis schwerer Psoriasis und bei Psoriasis-Arthritis zum Einsatz. Teil der Behandlung sind Verlaufskontrollen sowie ein gutes Infekt- und Impfmanagement.
Wie wird die passende Therapie ausgewählt?
Die Wahl hängt vom Schweregrad (PASI/BSA), der Lebensqualität (DLQI) und der Lokalisation ab, etwa Kopfhaut oder Hände. Auch Begleiterkrankungen, Schwangerschaftsplanung, Beruf und Alltag spielen eine Rolle. Oft werden Therapien kombiniert, mit dem Ziel, die Erkrankung dauerhaft zu kontrollieren.
Was kann ich im Alltag selbst tun, um Schübe zu reduzieren?
Eine konsequente Basispflege stabilisiert die Hautbarriere. Hilfreich sind rückfettende Pflege, sanfte Reinigung und das Vermeiden von Reibung und Kratzen. Ein Trigger-Tagebuch zu Stress, Infekten, Schlaf und neuen Medikamenten kann Schubauslöser sichtbar machen.
Was hilft gegen Juckreiz bei Psoriasis?
Kühlen ist oft besser als kratzen. Kurze Fingernägel, passende Pflege und eine regelmäßige Therapie-Routine senken Reizungen. Wenn Juckreiz anhält, sollte die Behandlung angepasst werden, weil er ein Zeichen aktiver Entzündung sein kann.
Kann ich mit Psoriasis Sport machen und ins Schwimmbad gehen?
Ja, Sport ist in der Regel möglich und kann Stress reduzieren. Wichtig sind Kleidung, die nicht scheuert, und Pflege nach dem Duschen. Schwimmbadbesuche sind unproblematisch, weil Psoriasis nicht ansteckend ist.
Wie gehe ich mit Psoriasis in Schule und Beruf um?
Aufklärung hilft, Stigmatisierung zu reduzieren, vor allem der Hinweis „nicht ansteckend“. Im Beruf können hautfreundliche Produkte, Handschutz und kurze Pflegepausen den Alltag erleichtern. Bei starker Belastung lohnt sich ein Gespräch in der dermatologischen Praxis über alltagstaugliche Therapiepläne.
Welche psychischen Folgen kann Schuppenflechte haben?
Sichtbare Plaques können Scham, Stress und sozialen Rückzug auslösen. Auch depressive Symptome und Angst kommen häufiger vor. Unterstützung ist möglich, etwa über Hausarztpraxis, Dermatologie, Psychotherapie und Selbsthilfegruppen wie den Deutschen Psoriasis Bund.